سندرم دیسترس تنفسی حاد(ARDS)
(ARDS)Acute respiratory distress syndrome
تعریف بیماری
سندرم زجر تنفسی حاد یک سندرم بالینی متشکل از تنگی نفس شدید با شروع سریع،کاهش سطح اکسیژن خون و تجمع مایع در ریه است که در نهایت منجر به نارسایی تنفسی می شود.ARDS در اثر آسیب منتشر ریوی به دلیل گروه زیادی از اختلالات زمینه ای داخلی و جراحی ایجاد می شود.
ریه ها در نتیجه تجمع مایعات در ریه ها سفت شده اند. مایع در بافت ریه (بینابینی)و آلوئول ها تجمع می یابد. این مایع و سفتی ریه موجب می شود که توانایی ریه ها برای حرکت هوا به داخل و خارج از ریه (تهویه)به مخاطره بیفتد و تضعیف شود.
بافت ریه دارای یک پاسخ التهابی است. آسیب به سورفکتانت داخل آلوئول ها موجب کولاپس آلوئولی می شود، که باعث مخاطره هر چه بیشتر تبادل گازی می شود. تلاش برای ترمیم آسیب آلوئولی ممکن است منجر به فیبروز ریه شود. حتی با وجود افزایش ریت تنفسی، اکسیژن کافی نمی تواند وارد گردش خون عمومی شود (هیپوکسمی). اشباع اکسیژن کاهش می یابد. اسیدوز تنفسی رخ می دهد، و بیمار با زجر و دیسترس تنفسی ظاهر می شود.
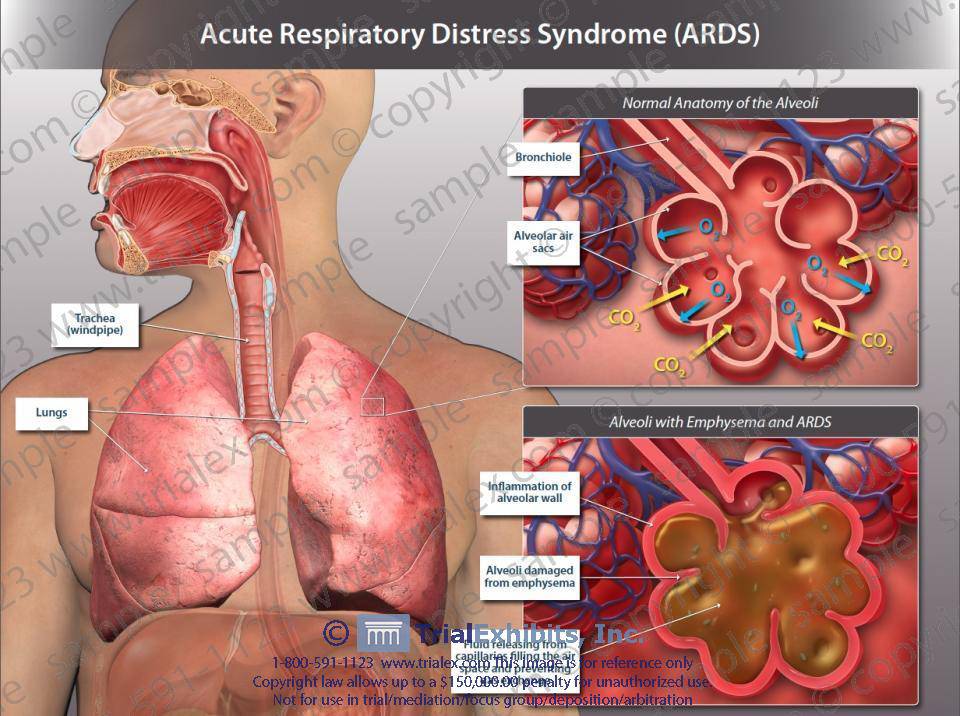
سندرم دیسترس تنفسی حاد بالغین ARDS از سه فاز اگزوداتیو، پرولیفراتیو و فیبروتیک تشکیل شده است که فاز فیبروتیک آن معمولا غیر قابل برگشت است. معمولا علائم بالینی در 50 درصد موارد در 24 ساعت اولیه پیشرفت می کند و در 85 درصد موارد در 72 ساعت اول ARDS خود را نشان می دهد. بیماران در ابتدا تاکی پنه و دیس پنه بدون یافته سمعی غیر طبیعی در ریه دارند.
علائم و نشانه های تشخیصی
♦ هیپوکسمی – ناکافی بودن سطح اکسیژن خون، علیرغم اکسیژن مکمل 100%
♦ مشکل تنفسی (تنگی نفس)– افزایش نیاز به اکسیژن برای لحاظ کردن تقاضای بدن منجر به تنگی نفس می شود. همانطور که مایع در ریه ها بیشتر جمع می شود، تقاضای اکسیژن افزایش می یابد و برآورده کردن این نیاز و تقاضا بدتر و سخت تر می شود.
♦ ادم ریوی – تجمع مایعات در ریه است.
♦ ریت تنفسی بیشتر از 120 در دقیقه (تاکی پنه)– بدن در تلاش برای جبران کمبود اکسیژن، تنفس را سریع تر می کند.
♦ کاهش صداهای تنفسی – بخاطر وجود مایع در آلوئول ها، شنیدن صداهای تنفسی سخت تر می شود، هوایی از میان آلوئول های فروپاشی شده عبور نمی کند که صدایی تولید شود.
♦ اضطراب – ثانویه به کاهش اکسیژن و نبود اکسیژن کافی
♦ صدای خس خس (کراکل)ریه ها – عبور هوا از میان مایع داخل آلوئول ها و مجاری هوای کوچک در طی دم و بازدم موجب صدای خس خس می شود (که از ابتدا شنیده نمی شد)
♦ ویزینگ (خر خر یا رونشی)– التهاب رخ داده یا خلط جمع می شود. این موجب تنگ شدن راه های هوایی شده، صدایی تولید می کند که حاصل عبور هوا از مجاری هوایی تنگ است.
♦ بی قراری – در رابطه با کاهش سطح اکسیژن
♦ سیانوز – در رابطه با کمبود اکسیژن
♦ استفاده از عضلات فرعی تنفسی – به کشیدگی عضلات بین دنده ای و زیر جناغی توجه کنید.
عوامل مستعد کننده ARDS:

آسیب ریوی ممکن است مستقیما در خود ریه (عفونت ریه ، ورود محتویات معده به ریه (اسپیراسیون)، غرق شدگی، کوفتگی ریه در اثر صدمات فیزیکی وارد شده) یا به علل غیر مستفیم (عفونت سیستمیک و وجود باکتری در خون)، اسیب سر ، تزریق خون مکرر، سوختگی، مصرف بیش از حد مواد مخدر و.) رخ می دهد.
ARDS بیشتر در اثر شوک، عفونت یا در نیتجه تروما یا صدمه استنشاقی رخ می دهد. بیماران ممکن است هیچ تاریخچه ای از مشکلات ریوی نداشته باشند، این بیماری را سندرم دیسترس تنفسی بالغین نیز می نامند.
تست های تشخیصی
اگر حدود 24 ساعت پس از احیاء از شوک و تروما یا سپسیس، بدون وجود علل شایع هیپووکسمى در این شرایط – یعنى نارسائى مکانیکی، آتلکتازی، آسپیراسیون و کوفتگى ریهها – هیپوکسمى ایجاد گردد، تشخیص ARDS قطعى مىشود.
در عکس قفسه سینه معمولاً یک ارتشاح منتشر دیده مىشود. از نظر پاتولوژی، در ریه یک واکنش التهابى غیراختصاصى روى مىدهد.
در ساعتهاى اولیه بعد از آسیب یا سپسیس، ادم بینائى رخ داده، آلوئلها ظرف یک روز کاملاً پر مىشوند. منوسیتها و نوتروفیلها به فضاى بینابینى حمله کرده، ظرف یک هفته بافت اسکار شروع به تشکیل مىکند. اگر این روند متوقف نشود، ریهها قوام خمیرى یافته، نمائى شبیه کبد پیدا مىکنند؛ حتى ممکن است ریهها کاملاً فیبروزه شوند.
♦ پالس اکسیمتری سطح اکسیژن پایین کمتر از 90 درصد را نشان می دهد.
♦ گازهای خون شریانی (ABGs)اسیدوز تنفسی را نشان می دهد – افزایش PaCO2 (بیشتر از 45 mmHg)، کاهش PaO2 حتی با وجود تجویز اکسیژن مکمل
♦ رادیوگرافی قفسه سینه – در هر دو ریه رسوخ مایع در میدان ریوی دیده می شود که دارای زمینه سفید رنگ یا ظاهر شیشه ای است
♦ فشار گوه ای مویرگ ریوی (PCWP)کم تا طبیعی است.
درمان
♦ استراحت مطلق
♦ لوله گذاری تراشه
♦ تهویه مکانیکی با فشار مثبت انتهای بازدمی (PEEP)یا فشار مثبت مداوم راه هوایی (CPAP)
♦ تجویز بی حس کننده در زمان قراردادن لوله تراشه جهت آسایش بیمار (پروپوفل)
♦ تجویز داروهای بلوک کننده عصبی عضلانی – در بیماران تحت ونتیلاتور استفاده می شود تا از مقاومت بیمار نسبت به دستگاه پیشگیری شود. این داروها به عضلات تنفسی نیز استراحت می دهند (پانکورونیوم، وکورونیوم)
♦ تجویز دیورتیک ها برای کمک به دفع مایعات اضافی از ریه ها (فورسماید، اتاکرینیک اسید، بومتانید)
♦ تجویز بلوک کننده های H2 یا مهار کننده های پمپ پروتون برای کاهش اسید گاستریک – این درمان موجب کاهش احتمال زخم استرسی معده یا آسپیراسیون اسید معده به داخل ریه خواهد شد (رانیتیدین، فاموتیدین، نیزاتیدین، اومپرازول)
♦ تجویز ضد انعقادها – لخته می تواند از علل این بیماری باشد، بی حرکتی با تشکیل لخته همیاری می کند (هپارین)
♦ تجویز مسکن – ارتقای آرامش بیمار و کاهش تقاضای اکسیژن میوکارد (مورفین)
♦ تجویز استروئیدها – کاهش پاسخ التهابی در بافت های ریه (هیدروکورتیزون، متیل پردنیزولون)
♦ تجویز سورفکتانت خارجی – براکتنت
♦ تجویز آنتی بیوتیک – درمان عفونت تنفسی یا سیستمیک. بهتر است براساس نتایج کشت و آنتی بیوگرام خلط تعیین شود. ممکن است برای پوشش ارگانیسم عفونی احتمالی داده شود که موجب C&S می شود.
تشخیص های پرستاری
♦ الگوی تنفسی ناموثر
♦ اختلال تبادل گازی
♦ پرفیوژن بافتی ناموثر
مداخلات پرستاری
♦ پایش شمارش سلول های سفید خون: تعداد WBC با عفونت و التهاب بالا می رود. بیماران مبتلا به سرکوب ایمنی یا عفونت ویروسی دچار کاهش WBC می شوند.
♦ پایش هموگلوبین (Hgb)و هماتوکریت (Hct)از نظر آنمی ها.
♦ پایش PT، PTT و INR برای ناهنجاری های انعقادی، پایش دوزاژ هپارین
♦ پایش و ثبت مایعات ورودی و خروجی:
» پایش بیمار از نظر نارسایی کلیوی یا افت عملکرد کلیوی (کاهش برونده ادرار به کمتر از 30 میلی لیتر در ساعت)و پایش BUN و کراتینین
» پایش بیمار از نظر احتمال اورلود مایعات – مایعات بیشتری نسبت به مایعات دفعی دریافت می شود. بیمار ممکن است نهایتاً به نارسایی قلبی مبتلا شود، موجب بدتر شدن وضعیت تجمع مایعات در ریه ها شود.
♦ توزین روزانه بیمار – ناتوانی بدن در کنترل مایعات اضافی، موجب تجمع ثالثیه مواد در فضاهای بین بافی می شود که حاصل آن افزایش وزن و ادم است.
♦ تغییر وضعیت بیمار هر 2 ساعت یکبار برای پیشگیری از فشار تجمعی و از بین رفتن تمامیت پوستی
♦ اجتناب از فعالیت زیاد بیمار در طی درمان – بیمار به سادگی خسته می شود و دچار مشکل افزایش تقاضای اکسیژن می شود. بایستی بین فعالیت ها دوره های استراحت در نظر گرفته شود.
♦ موارد زیر به بیمار آموزش داده شود:
» اهمیت انجام سرفه و تمرینات تنفسی – پس از قطع ونتیلاتور لازم است که بیمار بتواند هوای کافی دم و بازدم کند. سرفه به دفع باقیمانده مایعات از ریه ها کمک می کند.
» طریقه شناسایی علائم دیسترس تنفسی، هر نشانه ای مبنی بر برگشت علائم تنگی نفس، سرفه، ویزینگ، تنفس سریع، سیانوز، بی قراری یا اضطراب.
عوارض بیماری
متاسفانه طبقه بر آوردهای انجام گرفته میزان مرگ و میر 26 الی 44 % میباشد که اکثر مرگ و میرها به علت مسائل غیر ریوی نظیر عفونت سیستمیک میباشد. عوامل خطر ساز برای افزایش میزان مرگ و میر میتواند شامل سن بالا، نارسایی عضوی قبلی نظیر نارسایی کبد و کلیه، مصرف طولانی مدت الکل و عفونت سیستمیک قبلی باشد.
در کسانی که زنده میمانند معمولا میزان بروز افسردگی و بار فشار روانی بعد از حادثه زیاد است.
منابع:
PEZESHK.US
PARASTAR.INFO
SALAMATWIKI.IR
- لینک منبع
تاریخ: دوشنبه , 24 آبان 1395 (00:31)
- گزارش تخلف مطلب
